Нетоксичний вузловий зоб (колишня назва: еутиреоїдний зоб) — захворювання щитоподібної залози, при якому переважають вогнищеві зміни її структури, найчастіше — в результаті гіперплазії, але також дистрофічних змін або фіброзу, без порушення функції щитоподібної залози; розвивається в результаті спільного впливу дефіциту йоду (спочатку як простий зоб), спадкової схильності, впливу струмогенних сполук, експозиції до іонізуючого випромінювання, тиреоїдиту в анамнезі та ін. Зоб — збільшення щитоподібної залози (при УЗД >20 мл — у жінок і >25 мл у чоловіків). Простий зоб — збільшення щитоподібної залози без змін ехоструктури, що розвивається найчастіше внаслідок дефіциту йоду вже у дитячому чи підлітковому віці; є чинником ризику розвитку вузлового зобу у дорослих. Загрудинний зоб — збільшення щитоподібної залози, ≥1/3 об'єму якої знаходиться нижче верхнього краю яремної вирізки грудини; може довго залишатись недіагностованим, аж до моменту появи симптомів компресії. Нетоксичний зоб — зоб у пацієнта в стані еутиреозу. Термін «вузол» — означає утворення, яке відчувається при пальпації, тому стосовно зміни, що виявлена при УЗД, найкраще використовувати терміни «вогнищева зміна» чи «вогнище», а не «вузол». Еутиреоз — нормальна функція щитоподібної залози при об'єктивному і суб'єктивному обстеженні, підтверджена нормальними показниками гормональних досліджень.
КЛІНІЧНА КАРТИНА ТА ТИПОВИЙ ПЕРЕБІГ
Нетоксичний вузловий зоб розвивається повільно і часто залишається непоміченим впродовж багатьох років; не супроводжується симптомами порушення функції щитоподібної залози. Збільшення і вузлова трансформація щитоподібної залози можуть привернути увагу внаслідок збільшення обводу та видимої асиметрії шиї. Зрідка першими поміченими симптомами є задишка, кашель або дисфагія, викликані компресією суміжних тканин великим зобом або загрудинним зобом.
1. Лабораторні дослідження: ТТГ у сироватці — нормальний рівень зазвичай дозволяє виключити порушення функції щитоподібної залози, без необхідності визначення вільних ГЩЗ.
2. Візуалізаційні дослідження: УЗД щитоподібної залози — використовується для оцінки і спостереження за розмірами щитоподібної залози, а також за вогнищевими змінами — їх розташуванням, розмірами (3 виміри), ехогенністю (солідні вузли: нормо-, гіпер- і гіпоехогенні; неехогенні кісти), внутрішньою структурою (гомо- чи гетерогенні), межами (чіткі і рівні, або розмиті, нерівні), кальцифікатами (мікро- або макрокальцифікати), кровопостачанням (васкуляризацією) всієї паренхіми і вогнищевих змін (кольорове або енергетичне допплерівське дослідження), а також за жорсткістю (еластичністю) вогнищевих змін при еластографії (дослідженні, в якому використовується ультразвук для вимірювання ступеня деформації вогнищевих змін щитоподібної залози). Тканини, змінені пухлинним процесом, зазвичай, мають меншу еластичність порівняно з навколишніми тканинами (це стосується папілярного раку, медулярного раку і анапластичного раку), натомість зміни з високим коефіцієнтом еластичності частіше мають доброякісний характер (за винятком фолікулярного раку), у зв’язку з чим це дослідження є корисним при відборі вогнищевих змін до виконання ТАПБ, а у випадку змішаного характеру поодинокої зміни — при визначенні місця забору матеріалу під час ТАПБ. Ґрунтуючись на УЗД-картині не можна однозначно відрізнити злоякісні зміни від доброякісних, але можна виявити підвищений ризик злоякісності →нижче. Необхідно перевірити, чи вогнищеві зміни ехоструктури, виявлені при УЗД, відчутні при пальпації. Сцинтиграфія щитоподібної залози — показана при підозрі на загрудинний зоб, а також у разі, якщо концентрація ТТГ у сироватці наближається до нижньої межі референтних значень, або ще нижче (а особливо при одночасному підвищенні концентрації FT4, що скеровує діагностичний пошук у бік токсичного вузлового зобу — автономна активність вузла свідчить на користь мінімального ризику злоякісності). Попри це, дослідження має обмежене застосування в діагностиці нетоксичного зобу і зазвичай не повинно виконуватися з цією метою.
3. Тонкоголкова аспіраційна пункційна біопсія (ТАПБ) вузла щитоподібної залози — цитологічне дослідження та показання до ТАПБ: з метою диференціації доброякісних змін від злоякісних, або від змін із підвищеним ризиком злоякісності (критерії вибору вузла для проведення ТАПБ →нижче); мають суттєве значення для прийняття рішення щодо хірургічного лікування →розд. 9.4 або щодо подальшого спостереження. Цитолог повинен визначити приналежність результату цитологічного дослідження щитоподібної залози до однієї з 6 діагностичних категорій →табл. 9.4-1. ТАПБ дозволяє однозначно діагностувати папілярний рак, проте за допомогою даного методу неможливо виконати достовірну діагностику фолікулярного раку — ТАПБ (оптимально — прицільна ТАПБ) не дозволяє однозначно диференціювати доброякісну пухлину (гіперпластичний вузол, тиреоїдит або фолікулярну аденому, що є доброякісним новоутворенням) і фолікулярний рак щитоподібної залози; вирішальне значення має післяопераційне гістологічне дослідження. Тому замість діагнозу «фолікулярна пухлина» введено цитологічний діагноз «підозра на фолікулярну неоплазію» і, відповідно, «підозра на пухлину з клітин Гюртле» (замість попереднього — «на оксифільну пухлину»). Оксифільність пов'язана з великою кількістю мітохондрій у клітинах щитоподібної залози і може свідчити як про папілярний рак, так і про фолікулярний. Саме виявлення ознак онкоцитарної (оксифільної) метаплазії не є, однак, рівнозначним підозрі на злоякісну пухлину, хіба що у препараті переважають онкоцити (>75 % клітин); оксифільна метаплазія часто зустрічається при хронічних тиреоїдитах і вузловому зобі. Натомість виявлення гіперпластичного вузла рівнозначне діагнозу вузлового зобу. Під час ТАПБ щитоподібної залози відносно часто отримують неінформативні мазки (5–10 % всіх біопсій), у цьому разі рекомендовано повторне дослідження, проте не раніше, аніж за 3 міс.
|
Метод лікування |
Недоліки |
Переваги |
|
операція (підозра на злоякісність, компресія трахеї) |
хірургічні ускладнення (ураження голосових зв’язок, гіпопаратиреоз, гіпотиреоз); необхідність госпіталізації |
видалення вузла; повне зникнення симптомів; гістологічний діагноз |
|
|
|
|
|
радіоактивний йод (вік >40–60 р., зоб >60 мл, протипоказання до операції) |
повільне зменшення зобу; гіпотиреоз (10 % протягом 5 років); тиреоїдит після опромінення (1–2 %); необхідність контрацепції |
незначні побічні симптоми; зменшення об'єму зобу на 40 % протягом 2 років |
|
черезшкірні ін'єкції етанолу (субтоксичні вузли, прості кісти) |
ускладнює пізнішу цитологічну оцінку; необхідність повторних ін'єкцій; неефективні при великих вузлах; болісна маніпуляція; транзиторна дисфонія (1–2 %) |
не викликає гіпотиреозу |
|
супресивна терапія тироксином (в даний час не рекомендується) |
неефективна у більшості хворих; довготривала терапія; повторний ріст вузла після відміни L-T4; ризик ятрогенного гіпертиреозу; побічні ефекти (серце, кістки) |
можливе сповільнення росту вузла або можливе попередження появи нових вузлів, переважно у віці <30 р. |
|
a У деяких центрах також доступні методи термічної абляції (ТА) для вогнищевих уражень щитоподібної залози →текст. | ||
Покази до ТАПБ вогнищевої зміни щитоподібної залози:
1) вузол, відчутний при пальпації, або видимий тільки при УЗД, якщо принаймні один його вимір становить ≥1 см, а решта ≥5 мм (за умови, що у щитоподібній залозі немає більше інших вогнищ з вищим ризиком злоякісності [див. нижче], що потребують проведення ТАПБ у першу чергу);
2) наявні клінічні та/або УЗД-фактори ризику злоякісності, незалежно від розмірів вогнищевої зміни (зазвичай ≥5 мм у всіх вимірах), за умови, що існує технічна можливість виконання достовірної біопсії;
3) якщо в утворенні розмірами <1 см підтверджено наявність УЗД-ознак ризику злоякісності, а клінічний ризик невисокий — дозволено проводити УЗД-моніторинг кожні 3–6 міс., та направляти на ТАПБ лише тоді, коли принаймні один вимір вогнища досягне ≥1 см, чи якщо з’являться додаткові чинники ризику →нижче;
4) ТАПБ показана незалежно від розмірів вогнищевої зміни у всіх випадках підтверджених метастазів раку щитоподібної залози у лімфатичні вузли чи віддалених метастазів, при збільшенні концентрації кальцитоніну у сироватці крові, чи при носійстві гермінальної мутації RET, що підвищує схильність до виникнення медулярного раку щитоподібної залози, а також у разі виявлення у щитоподібній залозі вогнища підсиленого поглинання глюкози при ПЕТ з 18F-ФДГ.
Клінічні фактори ризику злоякісності вузла щитоподібної залози чи вогнищевої зміни, виявленої при УЗД щитоподібної залози:
1) супутнє збільшення розмірів лімфатичних вузлів шиї;
2) метастази у лімфатичні вузли чи віддалені метастази з невідомого вогнища;
3) збільшення розмірів вогнищевої зміни: при УЗД-спостереженні на ≥20 % у кожному вимірі протягом року вважається значним (цей критерій не стосується змін <1 см і не свідчить про злоякісність); клінічно помітне швидке збільшення розмірів вузла (впродовж кількох тижнів) вимагає невідкладної консультації ендокринолога чи онколога з метою виключення анапластичного раку щитоподібної залози;
4) вузол твердий, спаяний з прилеглими тканинами при об’єктивному обстеженні;
5) розміри вузла >4 см;
6) захриплість голосу, що виникає внаслідок паралічу поворотного гортанного нерва;
7) вплив іонізуючого випромінювання на ділянку шиї в анамнезі;
8) обтяжений сімейний анамнез щодо медулярного раку щитоподібної залози;
9) вік <20 і >60 років (у разі появи нових вузлів).
УЗД-ознаки ризику злоякісності вузла щитоподібної залози чи вогнищевої зміни, виявленої при УЗД щитоподібної залози:
1) ознаки метастазів у шийні лімфатичні вузли;
2) ознаки інфільтрації капсули щитоподібної залози або прилеглих органів шиї;
3) наявність мікрокальцифікатів у вогнищевій зміні (<1–2 мм без акустичної тіні);
4) солідний характер та гіпоехогенність вогнища;
5) форма вогнищевої зміни (висота більше ширини);
6) нерівні межі утворення (розмиті, нечіткі);
7) ознаки підвищеного (хаотичного) кровопостачання утворення.
Такі вогнищеві зміни вимагають виконання ТАПБ незалежно від їх розмірів (за винятком вогнищ <10 мм, без ознак підвищеного клінічного ризику).
З огляду на низький ризик злоякісності можна не виконувати ТАПБ у випадку:
1) вогнищевої зміни щитоподібної залози ≤5 мм у всіх вимірах (ТАПБ не рекомендована з огляду на низький клінічний ризик);
2) простої кісти згідно з УЗД-критеріями;
3) зміни з губчастою структурою (≥50 % об’єму) за даними УЗД;
4) вогнищевої зміни, що виявляє автономну активність при сцинтиграфії щитоподібної залози з використанням йоду 131I («гарячий» вузол).
УЗД-ознаки ризику, що викликають підозру на наявність метастазів до лімфатичного вузла — показання до ТАПБ вузла: округла форма, відсутність жирових воріт, мікрокальцинати, гетерогенність, солідно-кістозний характер (кістозна дегенерація), поперечний розмір >5 мм, крайова або хаотична васкуляризація.
Підготовка до ТАПБ пацієнта, який приймає антикоагулянти: перед запланованою ТАПБ щитоподібної залози відмініть антикоагулянти:
1) низькомолекулярний гепарин — за 8 год;
2) дабігатран — за ≥12 год;
3) ривароксабан — за ≥24 год.
Застосування аценокумаролу чи варфарину не є абсолютним протипоказанням до ТАПБ, зокрема, якщо використовується голка діаметром 0,4 мм при МНВ у межах 2,5–3. У хворого, який приймає клопідогрель, виконання біопсії щитоподібної залози дозволяється в тому випадку, коли відмінити ЛЗ неможливо, а показання до виконання біопсії — абсолютні. Не слід відміняти ацетилсаліцилову кислоту, що приймається в дозі ≤300 мг/добу.
1) ≥1 вузол щитоподібної залози, відчутний під час об'єктивного обстеження, який можна виявити при УЗД (незалежно від об'єму всієї щитоподібної залози), або щитоподібна залоза збільшена >20 мл у жінок і >25 мл у чоловіків на УЗД, з виявленими вогнищевими змінами ехоструктури діаметром >1 см;
2) нормальний рівень ТТГ у сироватці;
3) виключення злоякісної пухлини за допомогою ТАПБ.
Необхідно розглянути потребу у виконанні ТАПБ у кожному випадку вузлового зобу. Критерії відбору вогнищ до проведення ТАПБ →вище. У випадку множинних вогнищевих змін → необхідно виключити рак у всіх вогнищах з показаннями до ТАПБ, або принаймні у 4 вогнищах з найвищим ризиком; якщо вогнищеві зміни численні, однотипні при УЗД та не мають УЗД-ознак підвищеного ризику — дозволяється виконувати ТАПБ тільки зміни найбільших розмірів.
1. Якщо при першій ТАПБ не виявлено ознак злоякісності досліджуваних вузлів («доброякісне утворення» →табл. 9.4-1) і дослідження достовірне, необхідності у повторній біопсії немає, вистачить контрольного УЗД щитоподібної залози. У разі клінічних сумнівів ТАПБ можна повторити через 6–12 міс., особливо у випадку вузлів з УЗД-ознаками. Необхідно обов'язково повторити ТАПБ при істотному збільшенні вузла або появі нових ознак ризику при УЗД, а також якщо ТАПБ не охопила достатньої кількості вогнищ.
2. Якщо результат першої ТАПБ вказує на «невизначене фолікулярне ураження», її повторюють через 3–12 міс. залежно від клінічної підозри на злоякісність.
3. Перед запланованим оперативним лікуванням при підозрі на фолікулярну пухлину, у тому числі оксифільну, діагноз повинен підтвердити інший цитолог. Пацієнти, що не були оперовані, потребують ретельного спостереження.
Переваги та недоліки різних методів →табл. 9.4-2.
|
Діагностична категоріяа |
Ризик раку щитоподібної залозиа,б |
Найчастіший діагноз |
Показання до повторної прицільної ТАПБ |
Найчастіше рекомендована тактика |
|
I — недіагностична або незадовільна біопсія |
5–10% а, б |
може відповідати будь-якому діагнозу |
необхідна повторна прицільна ТАПБ, зазвичай через 3–12 міс., залежно від ризику; у разі клінічної підозри на недиференційований рак слід в невідкладному порядку продовжувати діагностику |
враховуйте клінічний контекст; при кістах і тиреоїдитах часто проводиться недіагностична біопсія;показання до оперативного лікування залежать від клінічного ризику злоякісності; |
|
II — доброякісне ураження |
<1%б (0–3%) |
– вузловий зоб, у т. ч. гіперпластичні (проліферативні) вузли та колоїдні вузли (якщо багато колоїду і достатньо клітин) – тиреоїдити, в т. ч. хронічні – зображення, що вказує на наявність колоїдного вузла (якщо колоїду багато без достатньої кількості клітин) |
так, якщо з самого початку на УЗД було виявлено ознаки ризику злоякісності, якщо збільшення вузла є клінічно значимим, або якщо з’являються нові ознаки ризику при УЗД |
консервативна |
|
III — клітинна атипія (AUS)або атипія клітинних систем (FLUS)в, з вказанням конкретного підтипу |
2,4–5,2%б (6–18%)а
|
категорія використовується тільки в рідкісних випадках,, коли уточнення цитологічного діагнозу неможливе |
так (через 3–12 міс., залежно від ризику); клінічний та УЗД контроль кожні 6 міс. |
даний діагноз є підставою per se [само собою], щоб зважити необхідність оперативного лікування у випадку виявлення істотних ознак ризику на УЗД-картині або якщо повторна прицільна ТАПБ також категорії III |
|
IV — фолікулярна неоплазія або підозра на фолікулярну неоплазіюв,г |
19%б (10–40%)а
|
може однаково відповідати як непухлинному ураженню (у ≥25% — це гіперпластичні вузли або запалення), так і неопластичному (категорія не використовується, якщо видно ознаки, характерні для ядер папілярної карциноми) |
ні, але якщо планується оперативне лікування, необхідне підтвердження діагнозу іншим патологом; щодо вузлів, за якими ведеться спостереження, наступну прицільну ТАПБ проводять через 3–12 міс. залежно від ризику, а клінічний та УЗД моніторинг - кожні 6 міс. |
у вузлах діаметром <1см, якщо вони не мають характеристик ризику, дозволена консервативна стратегія (за умови ретельного клінічного та УЗД моніторингу); при більших вузлах і якщо виявлено ознаки ризику, зазвичай потрібне хірургічне втручання |
|
V — підозра на злоякісність |
75 %б (45–60%)а |
Підозра на: папілярну карциному щитоподібної залози, медулярну карциному, метастаз в щитоподібну залозу, лімфому, анапластичну карциному або ангіосаркому, або гіалінізуючу трабекулярну пухлину |
ні, але необхідне підтвердження діагнозу іншим цитологом |
оперативне лікування
|
|
VI — злоякісне новоутворення |
95–100 %б (94–96%)а |
папілярна карцинома, медулярна карцинома, лімфома, метастаз в щитоподібну залозу, анапластична карцинома або ангіосаркома |
ні, але необхідне підтвердження діагнозу іншим патологом |
оперативне лікування |
|
а на основі: Cibas E.S., Ali S.Z.: The Bethesda System for Reporting Thyroid Cythopathology 2017, Thyroid 2017; 27: 1341–1346; б ризик раку, припущений у польського населення (включаючи неінвазивну фолікулярну неоплазію щитоподібної залози з клітинними ядрами, подібними до папілярної карциноми [NIFTP] у післяопераційному діагнозі); на основі: Endokrynol. Pol., 2022; 73: 173–239; в ознаки, що підвищують ризик при ураженнях категорії III і IV: наявність мікрокальцифікатів, невпорядкований судинний рисунок, центральний судинний паттерн, сегментарні або неправильної форми товсті ореоли і/або знижена здатність до деформації; ознаки, що знижують ризик: рідинний компонент, присутність яскравих ехо-сигналів з наявністю артефакту хвоста комети, периферична васкуляризація, тонкий ореол та/або нормальна здатність до деформації при соноеластографії; г Діагноз «підозра на фолікулярну неоплазію» також включає «підозру на онкоцитарну (раніше, Гюртле-клітинну) неоплазію, яке характеризується вищим (15-25%) ризиком злоякісності і частіше є чітким показанням для хірургічного лікування. Згідно з останньою класифікацією пухлин щитовидної залози (ВООЗ, 5-е видання, 2022 р.) епонім «клітини Гюртле» більше не слід використовувати, а правильна назва — «онкоцитарні клітини». | ||||
Покази:
1) цитологічні діагнози — «злоякісне новоутворення» або «підозра на злоякісність» (→табл. 9.4-1), що означають підозру на рак щитоподібної залози →розд. 9.5, або недостатньо достовірне його виключення (абсолютний показ); «підозра на пухлину з клітин Гюртле» асоціюється з 15–25 % ризиком раку і є істотним показом до оперативного лікування, що обов'язково необхідно розглянути при вузлах >1 см; невелика пухлина з цитологічним діагнозом «підозра на фолікулярну неоплазію» є відносним показом до оперативного лікування (рішення приймається індивідуально, беручи до уваги розміри вузла та наявність ознак ризику злоякісності);
2) великий зоб (зазвичай >60 мл), що викликає компресію дихальних шляхів;
3) загрудинний зоб (незалежно від компресії дихальних шляхів);
4) вузол >4 см або (при менших вузлах) виражені ознаки ризику.
Об'єм операції: підозра на рак щитоподібної залози — тотальна тиреоїдектомія →розд. 9.5; у решті випадків субтотальна тиреоїдектомія або тотальна гемітиреоїдектомія (видалення частки з вузлом підвищеного ризику злоякісності) з видаленням перешийка, а також субтотальна гемітиреоїдектомія другої частки, якщо в ній при УЗД виявлено вогнищеві зміни (показано при підозрі на фолікулярну неоплазію, у т. ч. — особливо при підозрі на пухлину з клітин Гюртле). При інтраопераційному дослідженні немає можливості визначити, чи це є фолікулярний рак щитоподібної залози, чи доброякісна пухлина — вирішальне значення має післяопераційне гістологічне дослідження. Ускладнення →розд. 9.2.
Йому віддають перевагу, якщо немає показань до оперативного лікування (тобто ні при ТАПБ, ні при клінічному обстеженні не виникає підозри на рак щитоподібної залози). Негативний результат ТАПБ, проведеного в медичному закладі, в якому дотримуються контролю якості досліджень та алгоритму пункції вогнищ найвищого ризику, є достатньою підставою до виключення злоякісного новоутворення; проте, у разі наявності УЗД-ознак ризику раку, попри діагностику доброякісного утворення, рекомендується повторити ТАПБ через 3–12 міс. (нагальність дослідження залежить від ступеня вираженості ознак ризику).
1. Спостереження: у перший період (1–2 роки) необхідно обстежувати пацієнта кожні 6 міс. і проводити УЗД кожні 6–12 міс. (залежно від ризику), а також, повторити ТАПБ у разі значного збільшення вузла, наявності виражених ознак клінічного ризику, або появи нових ознак клінічного чи УЗД-ризику. Якщо спостереження не викликає підозри на злоякісність і вогнищева зміна не буде значно збільшуватися, подальші контрольні огляди можна проводити рідше, але не можна від них відмовитися. У пацієнтів із цитологічним діагнозом «невизначене фолікулярне утворення», або «підозра на фолікулярну неоплазію» ризик злоякісності низький, якщо при сцинтиграфії виявлено автономну активність вузла (слід контролювати ТТГ). Можна рекомендувати спостереження за такими вузлами також і тоді, якщо вони малі (<1–2 см), і немає ні клінічних, ані УЗД-ознак підвищеного ризику.
2. Лікування L-T4: рутинне застосування L-T4 на даний час не рекомендується у пацієнтів з нетоксичним багатовузловим зобом, оскільки підтримка концентрації ТТГ близько нижньої межі норми пов’язана з підвищеним ризиком остеопорозу у жінок після менопаузи, а також підвищує ризик виникнення фібриляції передсердь, особливо у пацієнтів віком >60 р.; слід розглянути тільки виключно у осіб молодого віку, особливо у випадках невеликого збільшення щитоподібної залози і вузлів діаметром <3–4 см; метою лікування є утримання ТТГ у діапазоні 0,1–0,4 мМО/л; якщо протягом 6–12 міс. вузол або об'єм зобу не зменшується → слід припинити лікування.
3. Черезшкірна ін'єкція етанолу у вузол: викликає некроз вузла і при наявності одиничних вузлів може привести до значного зменшення їх об’єму. Висока ефективність при наявності кіст, а також кістозно-солідних утворень. Після вдалого виконання втручання при даному виді утворень частота рецидивів низька, але може бути необхідність повторити маніпуляцію декілька разів. Вимагає надзвичайно старанного виключення раку, досвіду і є виправданою тільки при поодиноких вузлах, у т. ч. при наявності претоксичних вузлів (автономних за результатами сцинтиграфії, іще без підвищення FT4), але не при наявності токсичних вузлів, з клінічно маніфестним гіпертиреозом, оскільки при тривалому спостереженні виявлено високу частоту рецидивів.
4. Лікування 131I: покази: вік >40–60 р., великий зоб з об'ємом >60 мл, при наявності протипоказів до операції, після ретельного виключення раку щитоподібної залози і ризику значного звуження дихальних шляхів (необхідно зважити превентивне лікування ГК). Зазвичай досягається зменшення об'єму зобу на ≈40 %, однак ≈20 % пацієнтів не реагують на лікування.
5. Ультразвукова термоабляція вузлів щитоподібної залози методом HIFU (high intensity focused ultrasound) — втручання за допомогою пристрою, що випромінює висококонцентрований пучок ультразвукових хвиль, енергія яких спричинює нагрівання тканини пухлини до температури 85 °C та денатурацію білків; втручання виконується під ретельним УЗД-контролем та із застосуванням спеціальної системи охолодження шкіри. Може виявитися альтернативою операції у пацієнтів з великими, солідними вузлами щитоподібної залози, які [вузли] продовжують рости, не мають кальцифікатів — та потребують лікування з причини місцевих симптомів (компресія), проте пацієнти не можуть бути оперовані за класичною методикою. Перед використанням даного методу слід виключити рак щитоподібної залози.
Ризик невиявлення злоякісного вузла при вузловому зобі за умов належного планування і проведення ТАПБ становить ≤5–10 %. Доброякісний вузол також може збільшуватись і викликати симптоми компресії; існує також певний ризик поступового розвитку гіпертиреозу →розд. 9.2, рис. 9.2-4.
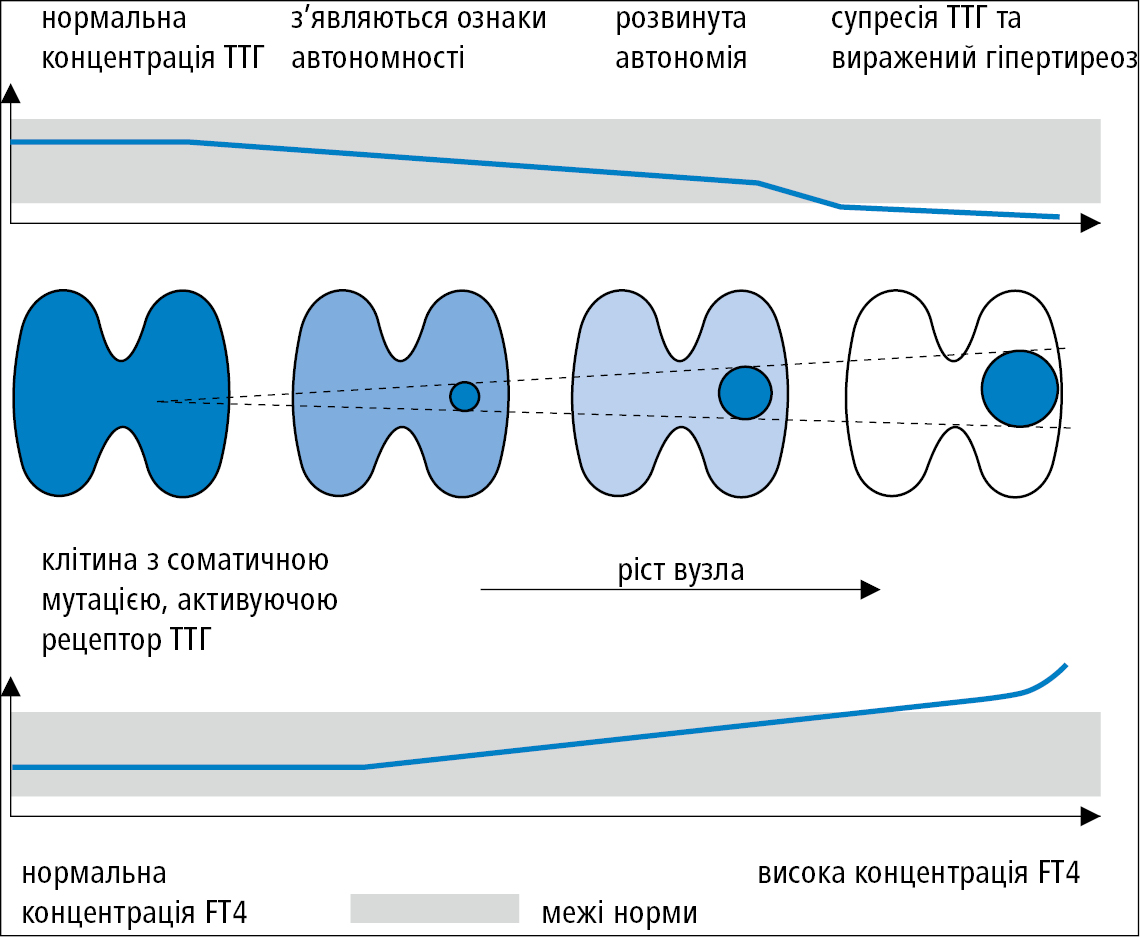
Рисунок 4. Розвиток автономного вузла щитоподібної залози